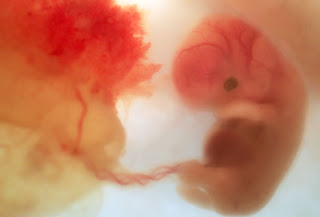
سقط جنین/ سقط مکرر – علل و درمان
سقط مکرر جنین ( بارداری پوچ ) 
سقط
جنین
به دفع خودبخودی محصول حاملگی قبل از هفته 20 بارداری اطلاق می شود .بر
طبق آمار انجمن متخصصین زنان و زایمان آمریکا حدود 15 تا 20 % از
حاملگی ها منجر به سقط جنین می شود در این مقاله به علائم و علل سقط جنین
و درمان آن می پردازیم .
علائم و نشانه های بیماری
از لحاظ آماری بیشتر سقط های جنین قبل از هفته 12 بارداری رخ می دهند و علائم آن شامل : لکه بینی و یا خونریزی واژینالدرد و کرامپ های شکم و قسمت تحتانی پشتدفع مایع و یا بافت از طریق واژندر
بیشتر موارد خانم هایی که خونریزی خفیف در اوایل حاملگی دارند ، خونریزی
خودبخود متوقف شده و بارداری بدون مشکل ادامه می یابد . حتی گاهی اوقات
خونریزی های شدید نیز ممکن است به سقط جنین منجر نشود .
چه موقع باید به پزشک مراجعه کرد ؟
هر
زمانی که شما باردارید و هر گونه خونریزی واژینال ولو به صورت لکه بینی
داریدو یا احساس خروج ناگهانی مایعات از واژن بدون وجود درد و خونریزی
دارید و یا دفع بافت از واژن داشته اید .در
مورد خروج بافت بهتر است که کل بافت دفعی را درون یک ظرف تمیز گذاشته و به
پزشک نشان دهید . این کار کمک زیادی به پزشک برای یافتن علت سقط و نیز رد
کردن احتمال حاملگی خارج رحمی در شما می دهد .
علل سقط جنین
ژنها
و کروموزوم های غیر طبیعی – اغلب موارد سقط جنین بدلیل عدم رشد و توسعه
نرمال جنین رخ می دهد . اختلالات ژنی و کروموزوم های غیر طبیعی در جنین
اکثرا ارثی نیستند . در زیر به برخی از این مشکلات اشاره می کنیم : تخم پوچ یا Blighted Ovum –
در زمانی که یک تخمک بارور شده دارای جفت و کیسه آب ولی بدون جنین باشد به
آن تخم پوچ اطلاق می شود . این حالت بسیار شایع و علت حدود نیمی از موارد
کل سقط جنین در سه ماهه اول حاملگی را تشکیل می دهد . علت بروز آن هنوز
شناخته نشده است . مرگ داخل رحمی جنین Fetal Death –
در این حالت جنین موجود است ولی حیات ندارد . در نتیجه بیمار علائم و
نشانه های حاملگی را داراست . دلیل مرگ داخل رحمی جنین متعدد است ویکی از
دلایل آن مشکلات ژنتیکی جنین می باشد . حاملگی مولار Molar Pregnancy –
که در اصطلاح عامیانه به آن بچه خوره می گویند . نام دیگر آن بیماری
تروفوبلاستیک حاملگی است و شیوع آن یک در هزار بارداری می باشد . علت آن
بروز اختلالاتی در جفت جنین در هنگام بارداری می باشد . مشکلات طبی مادر – در پاره ای از موارد بیماری ها و مشکلات طبی مادر مسئول سقط جنین می باشند نظیر : دیابت کنترل نشده ،
بیماری تیروئید ، عفونت ها ، مشکلات هورمونی و اختلالات تشریحی رحم نظیر
رحم تک شاخ و یا رحم سپتوم دار ( داراری دیواره ) و سرویکس
چه عواملی سبب سقط جنین نمی شوند ؟
بر
خلاف تصور عامه ، فعالیت های روزمره و انجام ورزش و بلند کردن اشیا سنگین
و نیز داشتن رابطه جنسی و کار کردن ( به شرطیکه محل کار عاری از مواد
شیمیائی مضر باشد) سبب سقط جنین نمی شوند .
عوامل خطر ساز بیماری
سن
مادر – در مادران بالای 35 سال سن خطر سقط جنین بطور قابل توجهی افزایش می
یابد . در مطالعات اخیر سن بالای 35 سال پدر نیز در افزایش سقط تاثیر گذار
بوده است . سابقه سقط جنین قبلی – افرادیکه سابقه 2 بار سقط جنین در گذشته داشته اند ، احتمال سقط جنین بعدی آنها به 28% افزایش می یابد . بیماری های مزمن مادر – افرادیکه دیابت و بیماری تیروئید دارند ، در معرض خطر بیشتری هستند . مشکلات تشریحی رحم و سرویکس – نظیر رحم دارای سپتوم و یا رحم تک شاخ و نیز کوتاهی طول دهانه رحم مصرف سیگار و الکل و مواد مخدرتست های پره ناتال تهاجمی نظیر آمنیوسنتز و بیوپسی کوریون (CVS ) بطور جزئی احتمال سقط جنین را افزایش می دهند .
عوارض سقط جنین
در موارد سقط عفونی ، بیمار دارای علائم تب ، لرز و ترشحات واژینال غلیظ و بدبو می تواند باشد . به
طور کلی عوارض سقط جنین عبارتند از : خونریزی ، باقی ماندن بقایای جفت و
جنین ، سوراخ شدن رحم حین عمل خارج کردن بقایای جفت و صدمه به ارگان های مجاور ، عفونت های
رحمی و لگنی ، سندرم آشرمن ( چسبندگی داخل رحم )
تست های تشخیصی
معاینه لگن توسط پزشک برای تعیین سایز رحم و میزان باز شدن دهانه رحم سونوگرافی شکمی و واژینال – برای تعیین وجود ضربان قلب جنین و میزان رشد جنینآزمایشات خونی نظیر تست BHCG برای تعیین احتمال وجود بقایای جفت پس از سقط آزمایشات بافتی برای تشخیص قطعی سقط جنین و نیز رد احتمال حاملگی مولار
انواع سقط جنین
تهدید به سقط – Threatened Abortion
به مواردی اطلاق می شود که شما دارای خونریزی واژینال هستید ولی دهانه رحم
هنوز اتساع نیافته است . در این حالت 50% احتمال سقط جنین وجود دارد . سقط اجتناب ناپذیر- Inevitable Abortion به مواردی اطلاق می شود که شما دارای درد و خونریزی رحمی هستید و دهانه رحم شما متسع شده است ، لذا سقط جنین قطعی می باشد . سقط فراموش شده – Missed Abortion به حالتی اطلاق می شود که بافت های جنینی و جفت در داخل رحم مانده است ولی جنین فاقد حیات است . سقط کامل – Complete Abortion به حالتی اطلاق می شود که کل محصول حاملگی ( شامل جفت و جنین ) خارج شده باشد . سقط عفونی – Septic Abortion بدلیل عفونت در جریان سقط جنین و یا کورتاژهای غیر قانونی رخ می دهد که می تواند خیلی شدید باشد لذا احتیاج به درمان فوری دارد . 
دارو و روش های درمانی
پزشک
شما ممکن است استراحت و پرهیز از رابطه جنسی و ورزش را تا زمان تخفیف
علائم درد و خونریزی توصیه بکند . گرچه مطالعات جدید پزشکی ، موثر بودن
آنها را در جلوگیری از احتمال سقط جنین ثابت نکرده است ولی در نهایت این
موارد می تواند منجر به کاهش درد و خونریزی شما بشود .
درمان
انتظاری – در برخی موارد ممکن است شما ترجیح بدهید که جریان سقط خودبخود
جلو برود . این مرحله ممکن است چند هفته بطول بکشد و تحمل آن از لحاظ روحی
و احساسی برای شما مشکل باشد .
درمان
طبی – در موارد سقط ناقص که دهانه رحم باز و بیمار دارای خونریزی رحمی می
باشد با عمل کورتاژ رحم ( تراشیدن داخل رحم با وسیله ای بنام کورت ) D&C
در اطاق عمل پس از طی مراحل قانونی توسط پزشک می باشد . عوارض این عمل شامل
سوراخ شدن رحم بندرت و نیز احتمال
بسیار کم آسیب به ارگان های مجاور رحم و عفونت و خونریزی براثر باقی ماندن
بقایای جفت باشد .در موارد سقط های مکرر سه ماهه دوم بارداری که به دلیل
نارسائی دهانه رحم و باز شدن بیش از حد آن ( دیلاتاسیون سرویکس ) رخ داده
اند پزشکان عمل سرکلاژ یا دوختن دهانه رحم با نخ های مخصوص را در اطاق عمل
انجام می دهند( عمل شیرودکار) و این نخ بایستی هفته قبل از زایمان خارج
شود ولی اگر بیمار کاندید سزارین است می تواند برای حاملگی بعدی باقی
بماند . در برخی از موارد سقط مکرر که علت هورمونی تشخیص داده شده ،جهت
درمان بیماری شیاف مدروکسی پروژسترون واژینال یا سیکلوژست توسط پزشک تجویز
می شود و مصرف آن تا آخر سه ماهه اول بارداری ادامه می یابد . بهبودی
پس از سقط جنین ممکن است از چند ساعت تا چند روز طول بکشد ولی ذکر این
نکته حائز اهمیت است که تا 2 هفته پس از سقط از داشتن رابطه جنسی و یا دوش
واژینال و یا تامپون حذر کنید . شروع پریود بعدی پس از سقط ممکن است تا 6
هفته بطول بکشد اما شما 2 هفته پس از سقط می توانید از روش های ضد بارداری
نظیر قرص جلوگیری و یا IUD استفاده کنید . حداقل یک ماه قبل از تصمیم برای بارداری بعدی صبر کنید .
نکته
: اگر سن شما 35 سال و یا بالاتر است پس از 2 بار سقط جنین پشت سر هم و
اگر سنتان پائین تر از 35 سال است پس از 3 بار سقط بررسی پزشکی از لحاظ
وجود عوامل ژنتیک و مشکلات رحمی و غیره ضرورت دارد . گرچه باید خاطر نشان
کرد که حتی بدون درمان حدود 70 % زنانی که دارای سقط مکرر هستند ، حاملگی
های آینده موفقیت آمیزی خواهند داشت .
راههای پیشگیری از بارداری
پیشگیری از حاملگی ناخواسته ………………………………………………..5
انواع وسایل و روش های پیشگیری از بارداری و شرح استفاده از آن …….8
وسیله داخل رحمی IUD چیست؟ ……………………………………………..9
عوارض جانبی IUD چیست؟ ………………………………………………..17
نورپلانت چیست؟ ……………………………………………………………..25
نحوه ی عمل نورپلانت ……………………………………………………….26
اسفنج ضد بارداری چیست؟ ………………………………………………….30
مزایا و معایب استفاده از اسفنج ها …………………………………………..32
وازکتومی چیست؟ ……………………………………………………………32
عوارض وازکتومی …………………………………………………………..35
قرص در جلوگیری از بارداری چگونه عمل می کند؟ …………………….39
فواید قرص های ضذ بارداری ………………………………………………58
عوارض قرص های ضد بارداری ………………………………………….60
زگیل آلت تناسلی زمینه ساز سرطان ………………………………………65
نحوه استفاده از دیافراگم ها …………………………………………………65
عوارض و مزایای استفاده از دیافراگم …………………………………….69
نحوه ی استفاده از اسپرم کش ………………………………………………70
مزایا و معایب اسپرم کش ها ……………………………………………….71
روش های طبیعی پیشگیری از بارداری یا پرهیز دوره ای ……………..72
فهرست مطالب:
پیشگیری از حاملگی نا خواسته
انواع وسایل و روشهای پیشگیری و شرح استفاده از آنها
دستگاه داخل رحمی یا IUD
همه چیز درباره روش پیشگیری از بارداری آی یو دی (I.U.D)
نورپلانت (Norplant)
9 نکته درباره آمپول ضد بارداری
اسفنج ضد بارداری چیست؟
روش دائمی پیشگیری از بارداری در مردان(وازکتومی)
انواع قرص های ضد بارداری
آشنایی با دیافراگم (Diaphragm) ، یکی از روشهای پیشگیری از بارداری
کاندوم(CONDOM) چیست؟
اسپرم کشها
مقاربت منقطع
روش طبیعی پیشگیری از بارداری
پیشگیری از حاملگی ناخواسته:

با داشتن رابطه جنسی بایستی مراقبت دو مسأله عمده باشید:1. بارداری ناخواسته2. بیماریهای مقاربتی
کدام روش مناسب من و همسرم است؟…..>>>>>
بدیهی است که مؤثرترین روش پیشگیری از حاملگی ناخواسته،
نداشتن رابطه جنسی است که در این صورت است که زوج میتوانند مطمئن باشند
به هیچیک از مسائل فوق دچار نمیشوند. امّا زوجهایی که دارای رابطه جنسی
هستند میبایستی از روشهای پیشگیری از بارداری به درستی و در زمان مناسب
استفاده نمایید تا از حاملگی ناخواسته پیشگیری شود. برای مثال جدول زیر
نشان میدهد که قرص ضد بارداری میتواند در پیشگیری از بارداری مؤثر باشد
اما اگر خانمی فراموش کند که این قرصها را به موقع بخورد، در این صورت قرص
روش مناسبی برای او نیست. کاندوم نیز روش مؤثری برای جلوگیری از بارداری
است؛ اما اگر آقایی فراموش کند که از کاندوم استفاده کند و یا به درستی از
آن استفاده نکند، در این صورت
کاندوم برای او روش مناسبی نیست. جدول زیر نشان میدهد که از
هر 100 زوجی که از هر یک از روشهای جلوگیری از بارداری ناخواسته استفاده
میکنند، چند زوج در طی یک سال به صورت ناخواسته حامله میشوند. بنابراین
هرچه که این عدد کمتر باشد، نشان دهنده موفقیت بالاتر روش است. برخی از
روشها در صورتیکه توسط جوانان مورد استفاده قرار گیرد می تواند میزان خطای
بیشتری داشته باشد. مثلاً زوجهای جوانی که از روش طبیعی بر اساس ریتم
قاعدگی استفاده میکنند احتمال حاملگی آنها بیشتر از زوجهای مسنتر است چرا
که ریتم قاعدگی در زنان جوان معمولاً نامنظمتر و غیر قابل پیشبینی تر
است.
روش جلوگیری از بارداری ناخواسته | چه تعداد زوج با استفاده از این روش در طی یک سال باردار میشوند؟ | کارآیی این روش چگونه است؟ | آیا این روش از بیماریهای مقاربتی نیز پیشگیری میکند؟ |
نداشتن رابطه جنسی | صفر | کاملاً مؤثر | بله |
قرص ضد بارداری (OCP) | 8-5 از 100 زوج | مؤثر | خیر |
نورپلانت (کپسول کاشتنی) | 8 از 100 زوج | مؤثر | خیر |
کاندوم مردانه | 15 از 100 زوج | نسبتاً مؤثر | بله |
کاندوم زنانه | 21 از 100 زوج | کمتر مؤثر | بله |
دیافراگم | 16 از 100 زوج | بسیار مؤثر | خیر |
دستگاه داخل رحمی (IUD) | کمتر از 1 از 100 زوج | بسیار مؤثر | خیر |
استفاده از اسپرم کش | 29 از 100 زوج | کمتر مؤثر | خیر |
پیشگیری اورژانسی* | 2-1 از 100 زوج | بسیار مؤثر | خیر |
مقاربت منقطع** | 27 از 100 زوج | کمتر مؤثر | خیر |
روش طبیعی ** | 25 از 100 زوج | کمتر مؤثر | خیر |
عدم استفاده از هر یک از روشهای فوق | 85 از 100 زوج | مؤثر نیست | خیر |
* پیشگیری اورژانسی همانگونه که از نامش مشخص است تنها در
موارد اضطراری (مثلا پاره شدن اتفاقی کاندوم) کاربرد دارد و نباید به
عنوان روش پیشگیری در مقاربت های عادی مورد استفاده قرار گیرد. همچنین
کارآیی این روش به دلیل نحوه استفاده از آن متفاوت از سایر روشها محاسبه
میشود و نباید با سایر روشها مقایسه گردد.** مقاربت منقطع و روش طبیعی با
وجودیکه بصورت تاریخی در میان عوام به عنوان روش پیشگیری از بارداری
ناخواسته شناخته می شود و بکار می رود، اما از نظر علمی به دلیل کارآیی
پایین و غیرقابل پیش بینی بودن، به هیچ زوجی پیشنهاد نمی گردد. ارائه مطلب
در خصوص این روشها در کنار سایر روشهای پیشگیری از بارداری بدلیل آگاهی
مخاطبان عزیز درباره این روشهاست و جوان سالم استفاده از این روشها را به
شما پیشنهاد نمی کند. توجه: علاوه بر روشهای ذکر شده در جدول، بستن لوله
در زنان (توبکتومی) و بستن لوله در مردان (وازکتومی) نیز از روشهای بسیار
مؤثر پیشگیری از بارداری است که به دلیل اثر غیرقابل بازگشت آن، مناسب گروه
جوان نیست و بیشتر به زوجهایی توصیه می شود که دارای فرزند هستند و هرگز
قصد بچه دار شدن دیگری را ندارند. این روشها با توجه به مخاطب سایت جوان
سالم که گروه نوجوان و جوان است، در اینجا مورد بحث قرار نمی گیرد. توجه:
دوش واژن پس از انجام رابطه جنسی روشی است که توسط بعضی زوجین به عنوان
پیشگیری از بارداری و یا حتی پیشگیری از ابتلا به بیماریهای مقاربتی بکار
می رود. در این روش پس از انجام رابطه جنسی، واژن با آب یا محلول دیگری
شسته میشود. دوش واژن نه تنها هیچ کمکی برای پیشگیری از حاملگی نمیکند،
بلکه فشار مایع حتی میتواند اسپرم را سریعتر به رحم برساند. همچنین خطر
انتقال بیماریهای مقاربتی از این طریق افزایش مییابد. در واقع در اکثر
مواقع بسیاری از اسپرمها که شناگران بسیار سریعی هستند پیش از آنکه دوش
واژن انجام شود به سرعت خود را به رحم رساندهاند. دوش واژن همچنین
باکتریهای مفید واژن را از آن خارج میکند و قدرت دفاعی در مقابل میکروبهای
بیماریزا را از واژن میگیرد. به همین دلیل این روش نه تنها قابل توصیه
نیست بلکه پزشکان به شدت با استفاده از این روش مخالفند. برای تصمیم گیری
در انتخاب روش پیشگیری از بارداری، مهمترین عاملی را که باید در نظر بگیرید
کارآئی روش است. با این وجود سایر مسائل نیز در انتخاب مؤثر است. مثلا
اینکه استفاده از یک روش چقدر آسان است و هزینه آن چقدر است نیز در انتخاب
روش کمک کننده است. مسأله دیگر پیشگیری همزمان از ابتلا به بیماریهای
مقاربتی است که اهمیت بالایی دارد. همانطور که در جدول می بینید فقط کاندوم
این مزیت را دارد. بنابراین حتی توصیه می شود اگر از یک روش دیگر مانند
قرص ضدبارداری برای جلوگیری از بارداری ناخواسته استفاده میکنید، می بایستی
برای پیشگیری از ابتلا به بیماریهای مقاربتی مانند ایدز، حتما از کاندوم
هم استفاده کنید.
انواع وسایل و روشهای پیشگیری و شرح استفاده از آنها:
دستگاه داخل رحمی یا IUD
نورپلانت (Norplant)
9 نکته درباره آمپول ضد بارداری
اسفنج ضد بارداری چیست؟
روش دائمی پیشگیری از بارداری در مردان(وازکتومی)
انواع قرص های ضد بارداری
66 سوال قرص های پیشگیری از حاملگی
آشنایی با دیافراگم (Diaphragm) ، یکی از روشهای پیشگیری از بارداری
کاندوم(CONDOM) چیست؟
اسپرم کشها
مقاربت منقطع
روش طبیعی پیشگیری از بارداری
دستگاه داخل رحمی یا IUD :
دستگاه داخل رحمی یا IUD دستگاه داخل رحمی یا IUD وسیله ای
پلاستیکی است که در داخل رحم برای جلوگیری از باردار شدن گذاشته میشود.
مزیت آن این است که طولانی اثر بوده و مانند قرص نیازمند یادآوری روزانه
مصرف کننده ندارد. در لذت جنسی دخالتی ندارد و روشی برگشت پذیر است به
نحویکه پس از خارج کردن از بدن، فرد دوباره می تواند بچه دار شود.
دستگاه داخل رحمی برای خانمهایی که یک فرزند دارند و تمایل به فاصله گذاری
دارند، برای خانمهای شیرده و برای خانمهایی که بدلایل پزشکی نمی خواهند از
قرصهای ضد بارداری استفاده کنند قابل استفاده است.
دو نوع مختلف IUD در
دسترس است: یک نوع به شکل T است و با مس پوشیده شده است، نوع دوم با
مارپیچی پلاستیکی پوشیده شده است که هورمون پروژسترون آزاد میکند
همه چیز درباره روش پیشگیری از بارداری آی یو دی (I.U.D)
اگر شما هم از مصرف قرصهای روزانه برای پیشگیری از بارداری
خسته شدهاید و خوردنش را از یاد میبریدو به دنبال یک روش مطمئن و آسانتر
هستید، میتوانید به آی- یو- دی فکر کنید. محققان به تازگی اعلام کردهاند
احتمال بارداری ناخواسته در کسانی که قرص مصرف میکنند ۲۰ برابر بیش از
کسانی است که از روشهای دراز مدت مانند آی- یو- دی استفاده میکنند.
تحقیقات تازه نشان داده که میزان شکست قرص و
روشهای کوتاه مدت دیگر بیشتر از آن چیزی است که قبلا تخمین زده شده بود.
شاید به این علت که احتمال فراموشی و استفاده نا مرتب این قرصها در زندگی
جدید که مشغله زنان بیشتر شده، بیشتر است.
با این حال قرصهای ضد بارداری هنوز شایعترین
روش برگشت پذیر جلوگیری از بارداری در آمریکا هستند. در حالی که تنها ۵/۵
درصد از زنانی که بچه نمیخواهند، در این کشور از آی-یو-دی استفاده
میکنند.محققان میگویند بارداری ناخواسته میتواند تاثیر نامطلوبی بر
سلامت زنان و نوزادشان داشته باشد. بهطوری که در آمریکا نیمی از ۳ میلیون
بارداری نا خواسته در سال ناشی از شکست قرصها در پیشگیری است. البته این هم
تقصیر قرصها نیست بلکه مقصر انسانهایی هستند که فراموش میکنند قرصشان را
مرتب بخورند!
به گزارش سلامت نیوز به نقل از اطلاعات ؛
اما روشهای درازمدت به خانمها کمک میکنند که نقش خودشان را در این پیشگیری
کم کنند. مثلا کپسولهای کاشتنی به تدریج هورمونی را آزاد میکنند که از
تخمک گذاری تخمدان جلوگیری کرده و اجازه رها شدن تخمک را نمیدهد. این
کپسولها در بازو زیر پست خانمها کاشته شده و تا ۳ سال دوام دارند. آی-
یو-دی هم وسیلهای به شکل T است که در رحم کار گذاشته میشود تا جلوی
جایگزینی تخم را پس از لقاح بگیرد.
در آمریکا دو نوع آی- یو- دی ( هورمونی میرنا و مسی پاراگارد) استفاده میشود.
که هر دو روش تا ۹۹ درصد جلوی بارداری را ۵ تا ۱۰ سال میگیرند. البته
قرصها هم اگر درست مصرف شوند تا ۹۹ درصد موثرند اما در واقعیت بسیاری از
زنان از پس استفاده مرتب و صحیح قرص بر نمیآیند. به همین علت بالاخره
محققان در مجله پزشکی نیوانگلند به این نتیجه رسیدهاند که آی- یو- دی و
کپسولهای کاشتنی نسبت به روشهای دیگر مانند قرص، بهتر هستند.
وسیله داخل رحمی (IUD) چیست؟
یکی از وسایل پیشگیری از بارداری برای مدت طولانی است که مورد
تائید سازمان جهانی بهداشت بوده و در برخی از کشورهای در حال رشد، یکی از
پرمصرف ترین و رایج ترینوسایل پیشگیری از بارداری محسوب می شوند.
دو نوع آی. یو. دی وجود دارد، در یک نوع
مقدار کمی فلز مس و در نوع دیگر پروژستین یا فرم ساختگی هورمون پروژسترون
تعبیه شده است. محل اصلی قرار گرفتن آن در حفره رحم است. این وسایل را در
صورت نیاز میتوان تنها پس از یک معاینه پزشکی به کار برد. در ضمن نیازی به
تصمیم گیری روزانه در مورداستفاده از آنها نیست.دخالت مصرف کننده در نحوه
استفاده از آن بسیار ناچیز است.
چگونه از بارداری جلوگیری می کنند؟
وجود IUD در رحم با نامناسب کردن محیط داخل رحم مانع از
بارداری می شود. التهاب مختصر ناشی از حضور این وسیله در رحم موجب آسیب
دیدگی یا تخریب اسپرمها و تخمک می شود و در صورتیکه عمل لقاح انجام شود،
مانع جایگزینی مناسب تخم لقاح یافته در جداره داخلی رحم خواهد شود . بقیه
در ادامه مطلب ….
آِیا در دوران شیردهی می توان از این وسیله (IUD) استفاده کرد؟
بله. با گذشت ۶ هفته از زایمان، زمانی که رحم به وضعیت قبل
حاملگی باز می گردد، می توان انواع آی یو دی را در رحم قرار داد بدون اینکه
بر مقدار یا کیفیت شیر مادر تاثیری داشته باشد.
چقدر در پیشگیری از حاملگی موثر است؟
IUD یکی ار مطمئن ترین روشهای جلوگیری از بارداری است بطوریکه
در طول یک سال از ۱۰۰۰ نفر استفاده کننده از این وسیله حدود ۱ تا ۶ نفر
(بر حسب نوعIUD) باردار می شوند. این مقدار به اندازه روش دائمی بستن لوله
های رحم است با این مزیت که هر زمان که فرد بخواهد، قابل برداشتن است.
البته روشهایی مانند استفاده از قرص نیز ممکن است به همین اندازه یا بیشتر
موثر باشند اما در صورتیکه به درستی مصرف شوند. در استفاده از IUD پزشک یا
ماما آنرا قرار می دهد و کافیست هر ماه توسط خود فرد چک شود.
آیا بعد از برداشتن، بر میزان باروری من تاثیر می گذارد؟
خیر. آی یو دی را می توان در هر زمان از سیکل قاعدگی برداشت و
از همان زمان هم اقدام برای بارداری را آغاز کرد. قابلیت باروری شما
همانند پیش از گذاشتن IUD خواهد بود.
چگونه باید آنرا تهیه کنم؟
از آنجا که این وسیله باید توسط پزشک یا ماما گذاشته شود، شما
باید به ایشان مراجعه کنید یا با مراجعه به مرکز بهداشتی و درمانی محله
خود درخواست این روش را برای پیشگیری از حاملگی بنمائید.
بهترین زمان برای گذاردن آی. یو. دی در
روزهای پایان عادت ماهانه است، زیرا گذاردن آن در این زمان راحتتر است و
احتمال بارداری نیز وجود ندارد. اما فقط محدود به همین زمان نیست و برای
خانمی که مطمئن است باردار نیست، در هر زمانی می توان آی. یو. دی گذاشت. در
غیر از زمان خونریزی پریود، پزشک یا ماما برای اطمینان از باردار نبودن
شما یک تست حاملگی درخواست می کند و برای اطمینان از نبود عفونت و التهاب
لگنی شما را معاینه خواهد کرد. معمولا در مراجعه بعدی، وقتی که جواب آزمایش
شما آماده شود، IUD را برای شما قرار می دهد.
چگونه جای گذاری می شود؟
پزشک یا ماما هنگام جای گذاری IUD از شما می خواهد تا روی تخت
مخصوص معاینه بروید، سپس واژن را باز کرده و محل را استریل می کند، برای
باز نگه داشتن دهانه رحم از وسیله ای استفاده می کند که ممکن است برای شما
درد مختصری را ایجاد کند. پس از اندازه گیری عمق رحم، با استفاده از یک
اپلیکاتور، IUD را داخل رحم قرار می دهد. در این مرحله ممکن است احساس
انقباض داشته باشید.
با خروج اپلیکاتور، شاخه های T مانند ای یو
دی باز می شود و دو رشته نخ نازک متصل به آن از دهانه رحم خارج شده و تا
واژن امتداد می یابد. کل این مراحل بیش از چند دقیقه بطول نمی انجامد. ممکن
است دردهای انقباضی مانند درد قاعدگی داشته باشید که برای کاهش آن می
توانید یک ساعت قبل از یک مسکن مانند ایبوبروفن استفاده کنید.
شما باید در قاعدگی بعدی برای معاینه نزد
پزشک یا مامای خود بروید. او هنگام معاینه مطمئن می شود که آیا IUD در محل
خود قرار دارد و آیا گذاشتن آن منجر به عفونت نشده است؟ در ضمن این معاینه
باید هر ساله تکرار شود.
آیا لازم است در آغاز مصرف از یک روش دیگر نیز برای جلوگیری از بارداری استفاده کنم؟
بله. برای اطمینان بیشتر، باید که در ماه اول بعد از گذاشتن IUD، از یک روش دیگر برای پیشگیری از بارداری استفاده کنید.
چطور مطمئن باشم که IUD در محل خود قرار دارد؟
شما باید بطور منظم حضور آنرا در محل کنترل کنید.
روش کنترل
ممکن است پزشک یا مامای شما روش کار را برایتان توضیح دهد.
ابتدا دستهایتان را بشوئید. می توانید روی زمین چمباتمه بزنید (مانند نشستن
روی توالت)، روی توالت فرنگی بنشینید یا فقط یک پا را روی صندلی بگذارید.
سپس انگشت خود را داخل واژن ببرید تا جایی که دهانه رحم را لمس کنید، در
این حالت باید انتهای دو نخ را لمس کنید. کافیست آنها را با نوک انگشتتان
لمس کنید؛ نباید زیاد دستکاری کنید!
اگر نتوانید محل نخها را تعیین کنید یا اگر
خود IUD را لمس کردید باید به پزشک یا مامای خود مراجعه کنید. در این مدت
باید از یک روش مطمئن دیگر برای جلوگیری از بارداری استفاده کنید. چون وقتی
آی یو دی در محل مناسب خود در رحم نباشد، در پیشگیری از حاملگی موثر نیست.
اگر شما نتوانید نخها را لمس کنید و پزشک یا
ماما هم نتواند در معاینه آنها را پیدا کنی، باید از سونوگرافی استفاده
کرد تا مشخص شود آیا IUD در محل خود قرار دارد یا بیرون آمده است.
در ۲ تا ۸ درصد خانمها IUD در طول یک سال اول بیرون می آید. این احتمال در
خانمهای با سن کمتر از بیست سال، آنها که هرگز باردار نشده اند، افرادی با
خونریزی قاعدگی خیلی زیاد یا پریودهای دردناک همراه با کرامپ شکمی، بیشتر
است.
اگر IUD شما بیرون آمده باشد می توانید دوباره اقدام به گذاشتن IUD کنید. اما ۳۰% احتمال خروج مجدد آن وجود دارد.
زمان کنترل
بهتر است در یک ماه اول هر هفته و سپس هر ماه وجود آنرا بررسی
کنید. بخصوص بعد از خونریزی پریود زمان مناسبی است زیرا احتمال
اینکه IUD طول خونریزی قاعدگی بیرون بیاید بیشتر از سایر اوقات است.
چگونه برداشته می شود؟
زمانی که باید IUD شما برداشته شود، پزشک یا ماما مشابه آنچه
برای گذاشتن توضیح داده شد عمل می کند. نهایتا با یک گیره نوک نخ ها را
گرفته و آنرا بیرون می کشد. بازوهای T مانند آی یو دی که انعطاف پذیر
هستند، خم شده و از دهانه رحم خارج می شوند. در این زمان ممکن است شما
احساس انقباض داشته باشید. اگر بخواهید به استفاده از IUD برای پیشگیری از
بارداری ادامه دهید، در همین جلسه برای شما IUD جدیدی گذاشته می شود.
اگر تصمیم به بارداری داشته باشید، هر زمان
از سیکل قاعدگی که آماده باشید می توان IUD را خارج کرد. اما اگر بخواهید
با یک روش دیگر ادامه دهید، بهتر است این موضوع را با پزشک یا مامای خود
مطرح کنید. شاید بهتر باشد آنرا پس از شروع (مثلا قرص) بردارید تا از تاثیر
روش دوم مطمئن شوید.
IUD چه تاثیری بر قاعدگی دارد؟
خونریزی قاعدگی طولانی تر و بیشتر می شود و ممکن است دردهای
دوران قاعدگی نیز تشدید شود. در موارد استفاده از IUD حاوی مس ممکن است
خونریزی بقدری شدید باشد که برای جلوگیری از کم خونی تجویز آهن لازم باشد.
البته در انواع حاوی پروژستین پس از گذشت چند ماه مقدار و زمان خونریزی قاعدگی بشدت کاهش می یابد.
عوارض جانبی استفاده از IUD چیست؟
معمولا عارضه جانبی استفاده از IUD زیاد نیست. در انواع حاوی
پروژستین ممکن است آکنه، سردرد، درد و سنگینی در پستانها و افسردگی بروز
کند که با گذشت زمان بهبود می یابد. این عوارض مشابه سایر روشهای هورمونی
پروژستین تنها هستند و بعلت کمتر بودن مقدار این هورمون در خون استفاده
کنندگان از IUD، شدت عوارض نیز کمتر از سایرین است.
آیا استفاده از آن مزایایی برای سلامتی دارد؟
پزشکان استفاده از انواع حاوی پروژستین را بعلت کاهش خونریزی
قاعدگی، در افرادی که پریودهای شدید و دردناک دارند توصیه می کنند. این
موضوع خطر ابتلا به کم خونی فقر آهن را در این افراد کاهش می دهد.
بعضی از مطالعات نشان داده است که استفاده از IUD خطر ابتلا به سرطان رحم را نیز کاهش می دهد.
آیا استفاده از آن مخاطراتی دارد؟
در هفته های اول پس از گذاشتن IUD خطر ابتلا به بیماری
التهابی لگن (PID) وجود دارد. در این بیماری ممکن است عفونت در رحم، لوله
های رحمی و تخمدانها انتشار پیدا کند و منجر به اختلالاتی شود که فرد را
برای بارداری آینده دچار مشکل نماید. در موارد نادر این بیماری ممکن است
کشنده باشد. بنابراین بررسی از نظر عفونت لگنی اولین و مهمترین دلیلی است
که فرد باید در فاصله چند هفته تا یک ماه بعد از گذاردن IUD به پزشک یا
ماما مراجعه نماید. این بیماری در صورت تشخیص به راحتی با آنتی بیوتیک قابل
درمان است و هر چه زودتر تشخیص داده شود، عوارض درازمدت آن کمتر خواهد
بود.
در موارد اندکی ممکن است علیرغم
داشتن IUD حاملگی اتفاق افتد و در اینصورت احتمال قرار گیری تخم در خارج از
رحم و بروز بارداری خارج رحمی بیشتر خواهد بود. این وضعیت بسیار جدی بوده و
نیاز به اقدام درمانی سریع دارد.
بندرت پارگی رحم در حین گذاشتن IUD رخ می دهد و خونریزی و آسیب جدی را موجب می شود که می تواند منجر به اقدام جراحی برای درمان شود.
چه کسانی نباید از این وسیله استفاده کنند؟
در درجه اول خانمهایی که احتمال می رود باردار باشند. بعلاوه
شما نباید از IUD بعنوان یک روش پیشگیری از حاملگی استفاده کنید اگر یکی از
شرایط زیر را داشته باشید:
ابتلا به التهاب و عفونت لگنی یا سابقه ابتلا به آن در ۳ ماه گذشته
ابتلا کنونی به یکی از بیماریهای مقاربتی یا بودن در معرض خطر ابتلا به آنها
عفونت چرکی دهانه رحم که در آن التهاب دهانه رحم به سادگی منجر به خونریزی شده و ترشحات موکوسی همراه با چرک دارد.
ابتلا به عفونت پس از زایمان یا عفونت پس از سقط، یا سابقه ابتلا به آن در سه ماه گذشته
خونریزی واژینال غیر معمول با علت نامشخص
ابتلا به سرطان رحم
وجود فیبروم یا اختلالات ساختمانی رحم که گذاشتن IUD را ناممکن می کند
بعلاوه شما نمی توانید از انواع
حاوی پروژستین استفاده کنید اگر مبتلا به سرطان پستان یا بیماریهای کبدی
باشید و نیز نباید از انواع حاوی مس استفاده کنید اگر به فلز مس آلرژی
داشته یا مبتلا به بیماری نادر ویلسون باشید.
چه علائمی نشان می دهد که مشکل پزشکی ناشی از مصرف IUD ایجاد شده است؟
نشانه های خطری که باید در حین مصرف IUD نسبت به آنها هوشیار باشید عبارتند از:
درد شدید یا تیرکشنده در لگن یا پائین شکم،
تب بدون علت مشخص، ترشحات غیر معمول یا با بوی تعفن، زخم و ناراحتی در
واژن، درد در حین مقاربت، لکه بینی یا خونریزی بعد از نزدیکی یا در فاصله
بین دو پریود، خونریزی شدید یا طولانی.
با مشاهده هر یک از علائم فوق باید سریعا با
پزشک یا مامای خود تماس بگیرید. همچنین اگر مشکوک هستید که حامله باشید،
مثلا با تاخیر طولانی در پریود و وجود علائمی چون حساسیت در پستانها و
ویار، حتما با پزشک یا مامای خود تماس بگیرید.
موارد دیگری که در صورت مشاهده باید با پزشک یا مامای خود تماس بگیرید عبارتند از:
زمانی که IUD شما بیرون آمده،
اگر انتهای نخها را لمس نمی کنید، حتی در مواردی که بنظر می رسد موقعیت نخها نسبت به همیشه تغییر کرده و بلندتر یا کوتاهتر شده،
اگر شما یا همسرتان در حین آمیزش چیزی را در انتهای واژن احساس می کنید،
و وقتی حدس می زنید ممکن است در معرض ابتلا به بیماریهای مقاربتی قرار گرفته اید، حتی اگر هیچ علامت مشخصی نداشته باشید.
استفاده کنندگان انوع حاوی پروژسترون علاوه بر موارد
فوق باید در صورت ابتلا به یرقان یا زردی و بروز سردرد شدید یا میگرن نیز
با پزشک خود تماس بگیرند.
اگر همراه با داشتن IUD باردار شوم، چه می شود؟
در صورت وقوع حاملگی، اولین نکته ای که پزشک یا مامای
شما می خواهد بداند این است که بارداری خارج رحمی در شما اتفاق نیافتاده
باشد. برای این کار او شما را معاینه داخلی کرده و برایتان آزمایش خون و
سونوگرافی درخواست می کند.
اگر بارداری نابجا وجود نداشته باشد، شما می توانید
تصمیم بگیرید که به حاملگی خود ادامه دهید. در اینصورت اگر انتهای نخ ها
مشخص باشد IUD شما بدون اقدام تهاجمی
خارج می شود. اگر چه خارج کردن وسیله بندرت موجب سقط می شود، اما بهتر از
نگه داشتن آن است زیرا خطر سقط بعلت عفونت را بالا می برد و سلامتی شما و
جنین را بشدت به مخاطره می اندازد.
IUD چگونه عمل میکند؟
IUD از نوع پوشیده شده با مس، اکثرا مانع بارور شدن تخمک توسط
اسپرم میشود. در نوع هورمونی آزاد کننده پروژسترون، تخمک گذاری (خارج شدن
تخمک از درون تخمدان در طی سیکل قاعدگی) مهار میشود و همچنین مخاط دهانة
رحم را ضخیم میکند که مانع ورود اسپرم به رحم میشود. وجود IUD در رحم
مانع لانه گزینی تخم در رحم حتی در صورت بارور شدن تخمک است که خود مانع
رشد تخم و از بین رفتن آن میشود.
در انتهای IUD نخی قرار داده شده است
که از رحم خارج می گردد. این نخ در حقیقت یک وسیله کنترل است که به فرد
این امکان را می دهد که بتواند از وجود دستگاه درون رحم و محل قرار گیری آن
اطمینان حاصل کند.
کارآیی IUD چقدر است؟
در طی یک دوره یکساله از هر 100 زوج استفاده کننده از این روش
کمتر از 1 زوج احتمال بارداری دارد. در حقیقت IUD یکی از مؤثرترین و
مطمئنترین روشهای جلوگیری از بارداری است. با وجودیکه IUD روشی مطمئن برای
پیشگیری از حاملگی است، ممکن است از محل مناسب خود در رحم خارج شود و در
نتیجه خطر بارداری وجود داشته باشد. IUD روش جایگزین برای زنانی است که به
دلایل پزشکی و یا به دلیل استفاده از برخی داروها نمیتوانند و یا نباید از
قرص های پیشگیری از بارداری استفاده نمایند. IUD روش طولانی مدت اما برگشت
پذیر جلوگیری از بارداری است.
فراموش نکنیم که اصل اساس در کارآیی
روشهای پیشگیری از بارداری ناخواسته، انتخاب روش مناسب جهت هر فرد و
استفاده دائمی و مناسب از آن روش مطابق دستورالعمل آن است.
پیشگیری از ابتلا به بیماریهای مقاربتی
IUD در مقابل بیماریهای مقاربتی فرد را محافظت نمیکند. برای این منظور همواره استفاده از کاندوم در کنار IUD لازم است.
عوارض جانبی احتمالی
شایعترین عوارض جانبی IUD عبارتند از:
قاعدگی شدیدتر همراه با دل پیچه در نوع IUD مسی
قاعدگیهای نامنظم در نوع IUD هورمونی
خارج شدن IUD از محل خود به خصوص در زنان جوان
سوراخ شدن رحم که بسیار نادر است
در گذشته IUD خطر عفونتهای لگنی را اضافه مینمود. امّا در انواع جدید
خطر این عفونت بسیار ناچیز است. یکی از مسائل مطرح دیگر در خصوص IUD افزایش
خطر حاملگی نابجا بود. حاملگی نابجا زمانی است که تخم بارور شده در جایی
غیر از رحم لالهگزینی و شروع به رشد نماید. این خطر در حال حاضر نه تنها
مطرح نیست بلکه دانشمندان متوجه شدهاند که حتی خطر حاملگی نابجا در مصرف
کنندگان IUD کمتر از سایرین است.
توجه: در صورت عدم لمس نخ دستگاه و یا
لمس آن در محلی بالاتر یا پایین تر از محل اولیه، مراجعه به پزشک و یا
ماما برای بررسی نحوه قرارگیری IUD لازم است.
IUD برای چه کسانی مناسب است؟
IUD برای جوانان و زنانی که تا کنون فرزندی نداشتهاند توصیه
نمیشود. از هر 100 IUD که در رحم گذاشته میشود ممکن است 10 IUD در طی سال
اول از محل خود خارج شود که این مسأله در زنانی که تا کنون زایمان
نداشتهاند شایع تر است. همچنین زنانی که شرکای جنسی متعدد دارند و
شرکایشان از کاندوم استفاده نمیکنند در معرض ابتلا به بیماریهای مقاربتی
هستند. به همین جهت اکثر پزشکان IUD را به گروههای گفته شده در بالا
پیشنهاد نمیدهند. در حقیقت اگر یک زن جوان که تا کنون زایمان نداشته است
از IUD استفاده کند، در صورت ابتلا به عفونتهای لگنی این خطر برایش وجود
دارد که هیچگاه نتواند بچهدار شود.
چگونه می توان IUD را تهیه نمود؟
IUD حتماً باید توسط پزشک یا ماما در رحم کار گذاشته شود.
بهترین زمان برای این عمل زمان خونریزی قاعدگی است. IUD های مسی میبایستی
هر 10 سال یکبار توسط پزشک یا ماما جایگزین شوند. IUDهای هورمونی باید
سریعتر تعویض شوند که معمولاً کمتر از هر 5 سال یک بار است. همچنین اگر زنی
که از IUD استفاده میکند بخواهد باردار شود میتواند به پزشک مراجعه
نماید و IUD را خارج نماید.
نورپلانت (Norplant) :
نورپلانت (Norplant) نام تجارتی ۶ کپسول نرم و کوچک میباشد که در زیر پوست قسمت فوقانی بازوی خانمها کاشته میشود.
این کپسولهای نازک و کوچک را بطور کلی ایمپلنت (implant) میگویند که
کپسولهای نورپلانت یکی از انواع معروف آن میباشد. نورپلانتها در زیرپوست
به تدریج هورمونی شبیه پروژسترون از خود آزاد میکند که به آن لوونورژسترل
(Levonorgestrel) میگویند. این دارو به تدریج وارد جریان خون میگردد، در
نورپلانتها هیچگونه هورمون استروژن بکار نرفته است. مدت اثر نورپلانتها ۵
سال میباشد.
انواع مختلفی از ایمپلنتها ساختهشدهاست. بعضی از
ایمپلنتها از تعداد کمتری کپسول ساخته شدهاند و مدت اثرکمتری دارند (حدود
۳ سال). بعضی دیگر از انواع ایمپلنتها به تدریج در بدن حل شده و جذب
میگردند و نیازی به برداشتن آنها وجود ندارد. تنها ایمپلنتی که از سال
۱۹۹۵ توسط سازمان غذا و داروی آمریکا (FDA) تایید شده است و به میزان زیادی
در ایالات متحده امریکا مصرف میگردد، نورپلانت میباشد.
نحوه عمل نورپلانت
نورپلانت به سه روش از حاملگی جلوگیری مینماید که عبارتنداز:
* جلوی آزاد شدن تخمک را از تخمدانها میگیرد
* با غلیظتر کردن ترشحات رحم، جلوی حرکت اسپرم و رسیدن آن به تخمک را میگیرد
* دیواره رحم را نازک کرده و از لانه گزینی تخم جلوگیری میکند.
نحوه کارگذاری نورپلانت
پزشک ابتدا در قسمت فوقانی بازو یک علامت کوچک میگذارد. پس از تمیز کردن
پوست محل مورد نظر با استفاده از مواد ضد عفونی کنند، مقداری ماده بیحس
کننده به این قسمت تزریق میگردد تا دردی احساس نشود. سپس با انجام یک برش
کوچک در پوست، کپسولهای نورپلانت به شکل بادبزن در زیر پوست کاشته میشوند.
این عمل حدود ۱۵ دقیقه طول میکشد. زمان کارگذاری نورپلانت
معمولاً بهتر است در طی پنج روز اول قاعدگی اقدام به گذاشتن نورپلانت شود تا شما مطمئن باشید که حامله نیستید.
زمان اثر نورپلانت
نورپلانت در کمتر از ۲۴ ساعت که از کاشته شدن آن در زیر پوست گذشت، اثر ضد بارداری خود را ایجاد میکند.
تغییرات ایجاد شده در الگوی خونریزی قاعدگی خانمها
بعضی از خانمها ممکن است هر روز دچار لکهبینی شوند. بعضی
دیگر از خانمها ممکن است دچار قاعدگیهای طولانی مدتتری شوند و بعضی نیز
ممکن است اصلا خونریزی نداشته باشند. تمام این تغییرات طبیعی هستند .
خونریزیهای قاعدگی معمولا بعد از سال اولی که از کاشته شدن نورپلانت
میگذرد، منظمتر میشوند. بعضی نیز ممکن است اصلا خونریزی نداشته باشند.
تمام این تغییرات طبیعی هستند. خونریزیهای قاعدگی معمولا بعد از سال اولی
که از کاشته شدن نورپلانت میگذرد، منظمتر میشوند. دچار قاعدگیهای
طولانی مدتتری شوند و بعضی نیز ممکن است اصلا خونریزی نداشته باشند. تمام
این تغییرات طبیعی هستند. خونریزیهای قاعدگی معمولا بعد از سال اولی که از
کاشته شدن نورپلانت میگذرد، منظمتر میشوند.
خارج نمودن نورپلانت پس از ۵ سال
در صورت لزوم شما میتوانید حتی قبل از پنج سال هم آن را بیرون بیاورید.
از هنگامی که نورپلانت از زیر پوست بیرون آورده میشود، شما میتوانید
دوباره حامله شوید.
نکته مهم:
در صورتی که به هر علت دچار
بیماری شده و به پزشک مراجعه مینمایید. به پزشک اطلاع دهید که از نورپلانت
استفاده میکنید زیرا ممکن است پزشک داروهایی تجویز نماید که اثر
نورپلانت را کم نماید .
عوارض جانبی شایع نورپلانت
تغییر در الگوی خونریزی قاعدگی شامل:
ـ لکهبینی یا خونریزیهای خیلی خفیف
ـ طولانیشدن خونریزی
ـ بدون هیچگونه خونریزی
* سردرد
* آکنه (جوش)
* تغییراتی در وزن بدن (بعضی از خانمها وزنشان اضافه میشود)
* تهوع
* حساس شدن پستانها و یا ترشح از پستانها
* رشد یا کاهش موهای بدن
* تیره شدن رنگ پوست روی نورپلانت
* ایجاد کیستهای تخمدانی
بسیاری از این عوارض بعد از یکسال که از کاربرد نورپلانتها گذشته، کاهش یافته و یا از بین میروند.
تاثیر نورپلانتها در جلوگیری از بارداری
نورپلانتها در جلوگیری از بارداری بسیار موثر میباشند. از هر ۱۰۰۰۰
خانمی که از نورپلانت استفاده میکند، در طی یک سال فقط ۹ نفر ممکن است
دچار حاملگی ناخواسته شوند.
9 نکته درباره آمپول ضد بارداری:
آمپول دپوپروورا که نام ژنریک آن مدروکسی پروژسترون استات است حاوی پروژسترون است که تزریق آن موجب جلوگیری از بارداری به مدت…
1. آمپول دپوپروورا که نام ژنریک آن مدروکسی پروژسترون استات
است حاوی پروژسترون است که تزریق آن موجب جلوگیری از بارداری به مدت سه
ماه میشود.
2. آمپول دپوپروورا یک داروی ضد بارداری خیلی موثر است. از
هر هزار خانمی که از این آمپول طی یک سال استفاده میکنند، فقط یک یا دو
نفر از آنها ممکن است باردار شود. اثر این آمپولها 12 هفته است.
3. در هنگام استفاده از این آمپولها، این موارد را به اطلاع
پزشک خود برسانید: در صورتی که باردار هستید، در صورتی که به نوزاد خود
شیر میدهید، در صورتی که خونریزیهای نامنظم و غیرمعمول دارید، در صورتی
که سابقه سکته داشتهاید، در صورتی که سابقه لخته شدن خون در رگهای
پاهایتان داشتهاید، در صورتی که بیماری کبدی دارید، در صورتی که بیماری
قلبی یا کلیوی دارید، در صورتی که سابقه افسردگی شدید داشتهاید.
4. بهترین زمان برای تزریق آمپول دپوپروورا، پنج تا شش هفته
پس از زایمان است، در صورتی که زودتر از این مدت اقدام به تزریق آمپول
شود، خطر بروز خونریزیهای شدید و طولانی مدت افزایش مییابد.
5. در صورتی که شش هفته پس از زایمان، تزریق آمپول دپوپروورا
انجام شود، هیچ مشکلی را برای تغذیه نوزاد ایجاد نخواهد کرد و از میزان
شیردهی نیز کم نخواهد شد.
6. عارضه اصلی این آمپول، ایجاد اختلال در قاعدگی است. اغلب
قاعدگیها نامنظم شده و گاهی اوقات بیشتر طول میکشند. خونریزی اغلب شدید
است. شما ممکن است دچار یک خونریزی کم اما طولانی مدت شوید که در
صورت نیاز میتوان آن را درمان کرد. پس از چند بار تزریق، قاعدگی شما ممکن
است به طور کامل متوقف شود. این وضعیت در هنگام مصرف آمپول دپوپروورا
طبیعی است و هیچ آسیبی به شما نخواهد رسید.
7. در صورتی که آمپول دپوپروورا را متوقف کنید، قاعدگی شما
دوباره به صورت منظم در خواهد آمد، گرچه برگشت به حالت طبیعی ممکن است برای
بعضی از خانمها تا 18 ماه طول بکشد.
8. بیشتر خانمها میتوانند پس از گذشت 8 ماه که از آخرین
تزریقشان گذشت بدون مشکلی باردار شوند. با این حال در بعضی مواقع ممکن است
مدت بیشتری طول بکشد.
9. استفاده از آمپولهای دپوپروورا آسان بوده و به مدت 12
هفته اثر آن باقی میماند. روش خیلی خوبی برای پیشگیری از بارداری بوده و
در فعالیت جنسی اختلالی ایجاد نمیکند. ممکن است از بروز بعضی بیماریها
مانند سرطان تخمدان، سرطان رحم و عفونتهای لگنی جلوگیری کند و موجب کاهش
خون ریزیهای قاعدگی و دردهای زمان قاعدگی شود. میتواند بوسیله خانمهایی
که به عللی نمیتوانند از استروژن استفاده کنند، به کار گرفته شود. روش
کاملا خصوصی بوده و نیازی نیست که سایر افراد از به کار بردن این روش از
سوی شخصی مطلع شوند
اسفنج ضد بارداری چیست؟
استفاده از آن راحت است، فقط دارای یک اندازه هستند، پس از هر
بار مصرف به دور انداخته میشوند، برای تهیه آنها، نیازی به نسخه پزشک…
اسفنجهای ضدبارداری از جنس پلی اورتان بوده و به شکل بالشهای کوچکی هستند که حاوی یک ماده اسپر