بیماری «ام اس» چگونه آغاز می شود؟
بیماری «ام اس» آنقدرها که مردم فکر می کنند، بیماری رعب انگیزی نیست. هر
چند در سال های اخیر نام «ام اس» هر از گاهی وحشت همگانی ایجاد کرده ولی
بیماری های زیادی هستند که ناشناخته مانده اند و عوارض به مراتب شدیدتری هم
نسبت به بیماری «ام اس» دارند؛ با این حال مبتلایانش راحت تر با آن کنار
می آیند.
بیماران باید توجه کنند بیماری «ام اس» لزوما به معنای
کنار کشیدن از زندگی و ناتوانی نیست و آنها می توانند ازدواج کنند، بچه دار
شوند و مانند افراد عادی به زنندگی روزمره خود ادامه دهند.
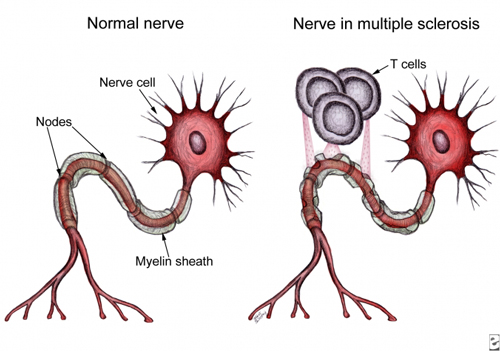
علل «ام اس»
سیستم
عصبی انسان از 2 بخش تشکیل شده است؛ سیستم عصبی مرکزی (مغز و نخاع) و
سیستم عصبی محیطی (اعصابی که از نخاع خارج و در سراسر بدن منتشر می شوند.)
پیام
های مختلف توسط اعصاب محیطی دریافت و به نخاع و مغز مخابره می شود. اعصاب
باید سرعت عمل کافی داشته باشند تا بتوانند به موقع و در شرایط گوناگون
واکنش مناسبی از خود نشان دهند. به همین دلیل روی عصب یا آکسون غلافی به
نام میلین قرار گرفته که این کار را با سرعت بالا انجام می دهد.
در
بیماری «ام اس» به دلایل ناشناخته، سیستم ایمنی بدن به پوشش اعصاب یا همان
میلین حمله ور می شود و به غلاف آسیب می رساند اما بیماری «ام اس» ماهیتی
دارد که فقط باعث تخریب میلین ها نمی شود بلکه آکسون لخت می شود و بدون
غلاف نیز به تدریج از بین می رود.
مشکل و نگرانی اصلی از آنجا شروع
می شود که آکسون ها آسیب می بینند. «ام اس» به هر دو سیستم یعنی اعصاب
محیطی و مرکزی حمله ور می شود.
علائم «ام اس»
در
نوع اول «ام اس»، بیماری عودکننده و فروکش کننده است. یعنی بیمار دچار
حمله می شود؛ مثلا تاری دید یا دوبینی پیدا می کند و بعد با درمان بهبود می
یابد و به شرایط نسبتا طبیعی برمی گردد اما احتمال عود بعدی وجود دارد و
بیماری ممکن است 6 ماه یا 3-2 سال بعد عود کند.

در
نوع دوم «ام اس»، بیماری از نوع ثانویه پیشرونده است. ابتدای بیماری،
علائم مانند نوع اول است. ممکن است شروع بیماری با چند حمله باشد ولی بیمار
با درمان شرایط خوبی پیدا کند و بهبود نسبی دیده شود ولی بعد از مدتی،
حمله بعدی شروع می شود. در این حمله نشانه ای از بهبود دیده نمی شود و
بیماری پیشرونده است.
مثلا بیمار ابتدا فقط دچار لرزش یا بی حسی
اندام تحتانی است ولی این وضعیت به مرور شدت می یابد و دچار سنگینی پاها و
ناتوانی در راه رفتن هم می شود؛ وضعیتی که در آن هر روز حال بیمار وخیم تر
می شود.
نوع سوم به عنوان پیشرونده از ابتدا مشهور است. در شرح حال
بیمار اثری از حمله دیده نمی شود و شکایت بیماران این است که بیماری شان از
فلان زمان شروع شده و همینطور وضعیت شان بدتر می شود. نوع سوم «ام اس»
خطرناکتر و خوشبختانه نادرتر است.
نوع سوم از انواع دیگر «ام اس»،
خطرناکتر است و با درمان های کنونی کار زیادی نمی توان برای بیمار انجام
داد. گروه اول بهترین نوع «ام اس» است و درمان های متعددی هم برای آن وجود
دارد. البته نوع سوم «ام اس» کمتر بین بیماران مشاهده می شود. 70 درصد از
بیماران نتیجه بسیار خوبی از درمان می گیرند.
تفاوت «ام اس» فعال و «ام اس» غیرفعال
بیماری
«ام اس» به دو شکل تظاهر می یابد؛ فعال و غیرفعال. جزیی از بیماری،
کلینیکی و فعال است یعنی شخص دچار حملات بالینی است و پزشک علائم بیمار را
در معاینه می بیند. این بیماران به طور مکرر دچار حمله عصبی مثلا از نوع
بینایی می شوند. بیمار حدود 6 ماه یا 1 سال بعد دچار حمله در مخچه و … می
شود و این روند حتی با درمان ادامه می یابد اما لزوما فعال بودن بیماری،
محدود به تظاهرات کلینیکی نیست.
برای تعیین فعال یا غیرفعال بودن
باید از 2 جزء کلینیک (معاینه) و پاراکلینیک (روش های تشخیصی) استفاده کرد.
برای این کار از روشی به نام «ام آر آی» استفاده می شود و بر اساس تصاویری
که از «ام آر آی» رنگی و «ام آر آی» ساده به دست می آید، نتیجه گیری می
شود.
در تصاویر «ام آر آی» بیماران مبتلا به «ام اس» پلاک هایی
دیده می شود. اگر این پلاک ها طی چند تصویربرداری رو به افزایش باشند، نشان
دهنده فعال بودن بیماری است.
بیماری «ام اس» مانند یک کوه یخ داخل
آب است که قسمت کوچکی از آن بیرون از آب است و ما آن را می بینیم. در
بیماری «ام اس» هم بخش فعال همان بخش زیر آب است. ممکن است ظاهر بیمار
کاملا سالم باشد و حمله ای دیده نشود ولی در «ام اس» سیر بیماری پیشرونده
باشد.
تشخیص «ام اس» با «ام آر آی»
در
حال حاضر برای تشخیص ام اس از چند ابزار تشخیصی استفاده می شود. قوی ترین و
مهمترین روش ها، «ام آر آی» به ویژه با استفاده از تزریق ماده حاجب است.
کنار «ام آر آی» روش دیگری هم وجود دارد که در آن، از مایع مغزی نخاعی
آزمایش گرفته می شود.
ایمونوگلوبولینی وجود دارد که اگر در مایع
مغزی نخاعی باشد، تشخیص «ام اس» قطعی می شود. این آزمایش در 85 درصد از
بیماران مثبت است. مایع مغزی نخاعی بیشتر نقش تاییدی دارد چون تصاویر به
دست آمده از «ام آر آی» بعضی از بیماری ها کاملا مشابه «ام اس» است و باعث
شک پزشک می شود. نوار عصبی گوش و چشم هم برای تشخیص درگیری انجام می شود و
در حال حاضر چندان روش تشخیصی مناسبی محسوب نمی شوند. هدف اصلی از درمان،
جلوگیری از تخریب عصب است.
در بدن انسان سلول هایی به نام «شوان»
وجود دارد. این سلول ها وظیفه ساخت غلاف را برعهده دارند. درمان «ام اس»
بدین دلیل است که فرآیند تخریب غلاف را متوقف کنند و نگذارند تخریب به
آکسون ها برسد. با درمان های موجود که عمدتا داروهای کورتونی هستند، تلاش
می شود جلوی سرکوب سلول های ایمنی گرفته شود و غلاف ها بیشتر از این تخریب
نشوند و میلین بازسازی شود ولی وقتی شدت بیماری زیاد باشد و نتوان جلوی
تخریب میلین را گرفت، آکسون ها نیز تخریب می شوند. تخریب آکسون ها باعث
ناتوانی مادام العمر بیمار می شود.
عوامل خطرساز «ام اس»
سن
بروز بیماری تقریبا حول و حوش 20 تا 40 سالگی است. علت دقیق فعالیت سیستم
ایمنی علیه غلاف اعصاب هنوز مشخص نشده ولی مواردی هستند که به عنوان موارد
خطر ثابت شده اند. عفونت های ویروسی مانند پاپیلوما ویروس، الگوهای غذایی،
محل سکونت (افرادی که در مناطق بدون آفتاب مثل مردم کشورهای اسکاندیناوی
زندگی می کنند و بدن شان کمتر ویتامین D دریافت می کند، بیشتر ممکن است به
بیماری ام اس مبتلا شوند.) از این موارد هستند.
حتی اخیرا مصرف مفرط
نمک و غذاهای حاوی نیترات مانند کنسروها و کمپوت هایی که مواد نگهدارنده
به آنها افزوده شده را نیز به عوامل خطر اضافه کرده اند. استرس هم نقش
بسیار جدی در حمله «ام اس» دارد. در واقع، استرس باعث شعله ور شدن و بدتر
شدن بیماری می شود. عوامل وراثتی در بروز بیماری «ام اس» نقش دارند ولی این
مسئله به این معنا نیست که بیماری ژنتیکی است.
احتمال بروز بیماری
«ام اس» در بستگان درجه اول بیمار حدود 3 درصد است و در دوقلوهای همسان یا
تک تخمی این درصد به 25 تا 40 هم می رسد. بیماری ام اس در خانم ها بیشتر
شایع است. گرما و حرارت بالا باعث تشدید حمله می شود. بیماران بهتر است
ترجیحا در مناطق خوش آب و هوا و خنک زندگی کنند و استرس کمتری داشته باشند.
ام اس، هجوم سلول های دفاعی به مغز
مدتی است که نام ام اس بیشتر به گوش می خورد و وحشت از ناتوانی و
ازکارافتادگی ناشی از آن نگرانی زیادی ایجاد کرده است. از قرن نوزدهم
میلادی که ام اس کشف شد. رمز و راز زیادی نیز با خود به دنیای پزشکی وارد
کرد. بررسی های پیشرفته تر حاکی از ویژگی های پیچیده و چندعاملی این بیماری
دارد. با این حال بیماری ارثی محسوب نمی شود. مهم ترین مساله در مورد ام
اس، معرفی آن به مردم به شیوه ای صحیح است تا از باورهای غلط شکل گرفته
جلوگیری شود. به همین بهانه، گفت و گویی با دکتر مهدی وحید دستجردی، متخصص
مغز و اعصاب انجام داده ایم تا بیشتر با این بیماری مرموز آشنا شوید.
بیماری ام اس چیست؟
ام
اس (Multiple sclerosis) نوعی بیماری خودایمنی است که در آن سلول های
دفاعی بدن به اشتباه به غلاف محافظت کننده فیبرهای عصبی در مغز و نخاع که
میلین نامیده می شود، حمله می کنند. این بیماری جزو بیماری های التهابی
محسوب می شود. زمانی که میلین مورد حمله قرار گرفته و از بین می رود در
اطلاعات ارسال شده از مغز به ارگان های بدن اختلال به وجود می آید که در
طولانی مدت فرد مبتلا را دچار ناتوانی سنگین می کند.
ام اس بسته به
سیر بیماری تقسیم بندی می شود. در برخی موارد بیمار متوجه بیماری خود نیست و
پزشک متخصص به طور اتفاقی با مشاهده نتیجه ام.آر.آی متوجه پلاک های بیماری
می شود که هیچ گاه علامت دار نشده اند. مشخصه اصلی بیماری ام اس پلاک است.
پلاک به نواحی از مغز اطلاق می شود که در آن میلین تخریب شده و در
ام.آر.ای به صورت نواحی سفید رنگ دیده می شوند. تعدادی از بیماران در طول
عمر خود فقط یک بار دچار علائم بیماری می شوند. اما به طور کلی شایع ترین
نوع بیماری که حدود تا 65 درصد موارد را تشکیل می دهد، نوع عودکننده و
بهبودیابنده است. در این نوع هر چند ماه یک بار علائمی مانند تاری دید، ضعف
بدنی یا علائم جدید بروز می کنند و سپس بهبود می یابند.
در برخی
موارد این نوع عودکننده و بهبود یابنده تبدیل به نوع پیشرونده ثانویه می
شود. نوع دیگری از ام اس از ابتدا پیشرونده است یعنی بیماری بدون بهبودی
پیشرفت می کند.این نوع ام اس معمولا بعد از 40 سالگی بروز و با سرعت بیشتری
پیشرفت می کند و منجر به ناتوانی شدید در بیمار می شود. خوشبختانه این نوع
ام اس چندان شایع نیست و حدود 15 درصد موارد را در بر می گیرد.

آیا عامل اصلی ابتلا به این بیماری نیز مانند بیماری های خودایمنی دیگر نامشخص است؟
بله،
سال ها در خصوص عوامل دخیل در ابتلا به بیماری ام اس تحقیق و بررسی شده
است. به عقیده محققان ناحیه جغرافیایی محل تولد شخص یکی از عوامل شناخته
شده ابتلا به این بیماری است. این نواحی بیشتر به مناطق شمالی زمین یعنی
نواحی اروپای شمالی مربوط می شوند. درواقع هرچه که به خط استوا نزدیک تر می
شویم خطر ابتلا به این بیماری نیز کاهش پیدا می کند.
یکی دیگر از
عوامل ابتلا، جنسیت است. به طور کلی بیماری های خودایمنی در خانم ها بیشتر
دیده می شود و این مساله در خصوص ام اس نیز صادق است. ژنتیک نیز تاثیر
اندکی در ابتلا به این بیماری دارد.
پس با این وجود کار چندانی برای پیشگیری از ابتلا به این بیماری نمی توان انجام داد؟
متاسفانه
تاکنون راهی برای پیشگیری از ابتلا به بیماری ام اس پیدا نشده است و عملا
نمی توان از 3 عامل اصلی ابتلا به آن یعنی ناحیه جغرافیایی محل تولد، جنسیت
و ژنتیک دوری کرد.
اشاره کردید این بیماری بیشتر خانم ها را درگیر می کند. کدام رده های سنی بیشتر در معرض خطر قرار دارند؟
خانم
ها در سنین باروری یعنی از سن حدود 15 تا 45 سالگی بیشتر به ام اس دچار می
شوند و تفاوت میزان ابتلای آنها با آقایان نیز به همین دلیل است. اما اوج
ابتلا به این بیماری در سنین 29 تا 30 سالگی رخ می دهد و بعد از 45 سالگی
احتمال ابتلا بسیار کم است.
با
توجه به اینکه ام اس در خانم ها و در سنین باروری بیشتر بروز می کند آیا
بارداری برای فرد خطرآفرین است یا اینکه برعکس باعث بهبود علائم بیماری می
شود؟
نقش باردار شدن در خانم مبتلا به ام اس عملا خنثی است.
بیماری ام اس مانعی برای بارداری نیست و حتی در طول بارداری حملات کمتر می
شود. خوشبختانه در اکثر موارد ام اس خفیف است و تاثیری در زندگی عادی فرد
ندارد. اما اگر خانمی جزو 10 تا 15 درصد موارد شدید ام اس باشد نظر پزشک
متخصص اهمیت بالایی پیدا می کند. ابتدا باید در نظر داشت آیا این مادر
مبتلا می تواند وظایف مادری را به درستی انجام دهد یا خیر. اما در اکثر
موارد ام اس مانعی برای بارداری محسوب نمی شود.
در
سال 2013 پژوهشی از محققان دانشگاه آکسفورد به چاپ رسید که نشان می دهد
بین سال های 1989 تا 2006 میزان ابتلا به ام اس کم بوده است و این فرضیه را
مطرح می کنند که افزایش ناگهانی ام اس در ایران ناشی از کمبود ویتامین D
است که به نوع پوشش خانم ها بعد از انقلاب مربوط می شود. نظر شما در خصوص
تاثیر پوشش و زندگی شهری در افزایش ابتلا به این بیماری چیست؟
هر
پژوهشی براساس فرضیه ای انجام می شود. درخصوص ویتامین ها بررسی های زیادی
انجام شده است. اما نتایج حاکی از این است که کمبود برخی ویتامین ها مانند
ویتامین D، E و ویتامین های گروه B نقش اندکی در ابتلا به ام اس دارد. این
ویتامین ها به افرادی که مشکوک به ام اس هستند یا اینکه به این بیماری
مبتلا شده اند تجویز می شود. اما قطعیتی درخصوص نقش ویتامین D در بیماری ام
اس وجود ندارد.
باید تاکید کرد که نقش هیچ عاملی درخصوص این
بیماری به طور قطعی به اثبات نرسیده است. امروزه پزشکان برای بررسی سلامت
افراد حتما میزان ویتامین D آنها را نیز بررسی می کند چون این ویتامین در
پوکی استخوان، میزان باروری و سلامت کلی بدن نقش مهمی دارد. اما نمی توان
ادعا کرد که این ویتامین نقش مشخصی در ابتلا به ام اس دارد.
پس دلیل اینکه گفته می شود در کشور میزان ابتلا به ام اس چند برابر شده، چیست؟
ام
اس، بیماری بسیار مرموزی است. برای مثال، در چند کشور منطقه مانند عمان و
کویت بیش از حد انتظار است. چون همان طور که گفته شد نزدیکی این کشورها به
خط استوا باید عاملی برای شیوع کم آن در چنین کشورهایی باشد. از سوی دیگر،
نباید فکر کرد که قبل از انقلاب پوشش در سراسر کشور وجود نداشته است.
بنابراین نمی توان نوع پوشش و مسائلی از این دست را در افزایش ابتلا دخیل
دانست. چون تا حدودی نوع پوشش کشورهای منطقه یکسان است و دلیل اینکه در
برخی کشورهای خاورمیانه ام اس شیوع بیشتری دارد همچنان نامشخص است. اما
دلیل اینکه امروزه موارد تشخیصی رو به رشد است به امکانات تشخیصی نیز مربوط
می شود.
زمان انقلاب حتی یک دستگاه ام.آر.آی نیز در منطقه وجود
نداشت. بدون شک موارد مبتلا نیز تشخیص داده نمی شد و این به معنی نبود یا
شیوع کم بیماری در آن دوره نیست. امروز افزایش دستگاه های تشخیصی و پیشرفت
های صورت گرفته و همچنین افزایش جمعیت سال های بعد از انقلاب افزایش موارد
ابتلا را توجیه می کند.
نقشه ای که سازمان بهداشت جهانی در خصوص شیوع بیماری ام اس منتشر کرده است نشان می دهد که ایران جزو کشورهایی با شیوع کم ام اس است.
علائم اصلی و نگران کننده بیماری ام اس چیست؟
ام
اس چند علامت مهم دارد. اما هر کدام از این علائم باید یک مشخصه اصلی
داشته باشند و آن ادامه دار بودن 24 ساعته هر یک از این علائم است.
بنابراین اگر علائمی که در ادامه اشاره می کنیم در عرض چند دقیقه برطرف شود
نمی توان جزو علائم ام اس دانست.
شایع ترین علائم ام اس «پارستزی»
است. پارستزی یعنی یک حس غیرطبیعی مانند خواب رفتن اندام ها، سوزن سوزن
شدن، یخ کردن یا داغ شدن دست و پا و… علل زیادی مانند ناراحتی های گردن،
بد نشستن، دیابت، اختلالات تیروئید و… برای بروز پارستزی وجود دارد. یکی
از علل پارستزی بیماری ام اس است. در بیماری ام اس، پارستزی در دو ست و دو
پا و در منطقه ای که دستکش و جوراب این اعضا را می پوشاند بروز می کند و
اصطلاحا به آن پارستزی به فرم «جوراب دستکش» گفته می شود.
اگر فردی
با شکایت از گزگز شدن، مورمور شدن، داغ کردن یا سرد شدن دو دست و دو پا به
متخصص مراجعه کند اولین مساله درخصوص مدت زمان این علائم مطرح می شود. اگر
این علائم به صورت دائمی و بیش از 24 ساعت ادامه داشته باشند، ممکن است از
علائم ابتلا به بیماری ام اس باشد. اگر این پارستزی در یک طرف بدن باشد
یعنی نیمی از بدن دچار بی حسی یا گزگز شود و این علائم بیش از 24 ساعت طول
بکشد فرد مشکوک به ام اس است و باید بررسی های اصلی انجام شود.
بعد
از پارستزی مشخص ترین علامت ام اس تاری دید است. تاری دید در بیماری ام اس
تک چشمی است. یعنی اینکه فقط یک چشم را درگیر می کند و بیش از 24 ساعت طول
می کشد. از دیگر علائم این بیماری ضعف و خستگی زیاد است. به این صورت که
قدرت بدنی فرد به صورت طولانی مدت یعنی بیش از یک روز کاهش پیدا می کند.
این ضعف بدنی در دو پا یا یک نیمه از بدن بروز می کند. از دیگر علائم اصلی
این بیماری می توان به از دست رفتن تعادل بدنی اشاره کرد. این اختلال تعادل
به معنای سیاهی رفتن چشم ها به طور آنی نیست. اگر این عدم تعادل و ناتوانی
ایستادن بیش از یک روز طول بکشد حائز اهمیت می شود و قابل بررسی است.

گفته می شود که تزریق واکسن هپاتیت B می تواند خطر ابتلا به ام اس را افزایش دهد. این گفته صحت دارد؟
خیر. ممکن است که هر واکسنی خطر بروز بیماری های خودایمنی را افزایش دهد اما این ریسک بسیار اندک بوده و قابل توجه نیست.
روش های تشخیص این بیماری چیست؟
معاینه
بالینی و تاریخچه ای که بیمار از وضعیت خود عنوان می کند اولین و مهم ترین
روش تشخیص است. اگر در شرح حال و معاینات اولیه فردی مشکوک به ام اس باشد
در گام بعدی ام.آر.آی انجام می شود. در برخی موارد ام.آر.آی به تنهایی برای
تشخیص دقیق بیماری کافی نیست. در این صورت نوارهایی از چشم، عصب و گوش
گرفته می شود. آزمایش مایع نخاع نیز از روش های مناسب برای تایید یا رد
بیماری ام اس محسوب می شود.
آیا محدودیت های ورزشی برای مبتلایان به ام اس وجود دارد؟
خیر.
یکی از عوارض بیماری ام اس خستگی زیاد است که ممکن است فعالیت های بدنی
آنها را محدو کند. اما از نظر پزشکی محدودیتی برای فعالیت های این افراد
وجود ندارد. البته خود بیماران مبتلا به ام اس تشدید علائم بیماری را در آب
و هوا و محیط های گرم مانند حمام و سونا تجربه می کنند. این به معنای
تشدید بیماری نیست بلکه علامت بیماری مشخص تر شده است که با تغییر شرایط
برطرف می شود. بنابراین جای نگرانی نیست.
نقش تغذیه در ابتلا یا پیشگیری از این بیماری چیست؟
تغذیه
نقشی در ابتلا یا پیشگیری از این بیماری ندارد. همه افراد باید تغذیه ای
مناسب و سالم داشته باشند و افراد مبتلا نیز از این قاعده مستثنا نیستند.
اما نمی توان ادعا کرد که مصرف یک ماده غذایی خاص باعث پیشگیری یا بهبود
بیماری می شود.
عواملی مانند استرس چه نقشی در ابتلا یا تشدید علائم ام اس دارد؟
در
30 سال اخیر بررسی های زیادی درخصوص تاثیر استرس در ابتلا به ام اس یا
تشدید حملات آن انجام شده است. اما تاکنون هیچ پژوهش علمی ارتباط بین استرس
و بیماری ام اس را به اثبات نرسانده است.
چه توصیه هایی برای اطرافیان بیماران مبتلا به ام اس دارید؟
اطرافیان
بیماران مبتلا به ام اس در گام اول باید بدانند که این بیماری مسری نیست.
این افراد باید آگاه باشند که یکی از عوارض اصلی بیماری ام اس خستگی زیاد
است. بنابراین باید خستگی بیمار را به رسمیت بشناسند و آن را بهانه گیری
قلمداد نکنند. افسردگی و اضطراب نیز در بیماران مبتلا به ام اس بیش از
افراد معمولی است که باید مد نظر اطرافیان باشد. بنابراین باید بیشتر
مراعات حال این افراد را کرد.
داروها و شیوه های درمانی بیماری ام اس چیست؟
برای
موارد معمولی ام اس از داروهای تزریقی استفاده می شود که تحت پوشش بیمه
بوده و به راحتی در دسترس بیماران قرار دارند. در مواردی که سیر بیماری
فعال بوده و شدت ایجاد پلاک ها بالا است، داروهای قوی تر و تا حد امکان کم
عارضه تر تجویز می شود.انواع داروهای سرکوب کننده ایمنی از خانواده داروهای
ناتالیزوماب و داروی فینگولیمود نیز در بازار وجود دارند و داروهای دیگری
نیز در مسیر ورود به بازار هستند. اما پزشک متخصص باید با توجه به نوع، شدت
و سیر بیماری داروی مناسب را تجویز کند. متاسفانه در حال حاضر درمان قطعی
برای بیماری ام اس وجود ندارد و تمام این داروها برای مهار و کنترل علائم
بیماری استفاده می شوند.
اشاره
کردید بیماران مبتلا به ام اس بیشتر در معرض افسردگی و اضطراب قرار دارند.
آیا در کنار درمان های دارویی روش های دیگر مانند مشاوره های روان پزشکی
نیز توصیه می کنید؟
بله. علاوه بر مشاوره روان پزشکی برای
کنترل مشکلات روحی و افسردگی این افراد، فیزیوتراپی نیز توصیه می شود.
فیزیوتراپی برای کاهش و رفع سفتی عضلانی بیماران موثر است. برای افرادی که
از سفتی زیاد عضلات رنج می برند تزریق بوتاکس نیز استفاده می شود برخلاف
باور عموم که بوتاکس را صرفا برای مصارف زیبایی می شناسند از آن برای
بیماران ام اس و افرادی که دچار سکته مغزی و سفتی عضلات شده اند نیز
استفاده می شود. گفتاردرمانی نیز یکی دیگر از درمان های مکمل ام اس است.
نکته ای باقی مانده؟
علائم
بیماری ام اس باید با دقت بررسی شود. باید مدنظر داشت که ام اس بیماری
شایع کشور ما نیست و نباید نسبت به آن نگرانی بی مورد داشت اما لازم است که
همه مردم به دو دلیل علائم آن را به خوبی بشناسند.اول به خاطر دور ماندن
از نگرانی بی مورد. چون در حال حاضر برخی افراد با خواب رفتن ساده دست و پا
وحشت کرده و مشکوک به ام ا می شوند. باید توجه داشت که علائم ام اس شباهت
زیادی به مشکلات دیگر دارد و مهم تداوم این علائم به مدت بیش از 24 ساعت
است.
دوم به خاطر دور ماند از غفلت. چون شناخت علائم و تشخیص به
موقع ام اس مهمترین عامل در کنترل بیماری است. ام اس یک بیماری خودایمنی
است و نمی توان از داورهای موجود انتظار معجزه داشت اما با تشخیص به موقع
آن اقدامات موثری در جهت کنترل و مهار آن صورت می گیرد.